1 ФБГОУ ВО «Омский государственный медицинский университет» Министерства здравоохранения Российской Федерации
2 ФГБОУ «Оренбургский государственный медицинский университет» Министерства здравоохранения Российской Федерации
Профессиональные дерматозы, вызванные средствами индивидуальной защиты в условиях продолжающейся пандемии новой коронавирусной инфекции COVID-19, представляют собой новые проблемы профессионального здоровья, которые необходимо оперативно и эффективно решать, чтобы облегчить нагрузку на медицинских работников. Наиболее частыми дерматозами были ксероз, эритема, связанная с давлением, и контактный дерматит, в основном поражающий лицо и руки.
Наиболее часто упоминаемые контактные предметы включали частое использование гигиены рук, перчаток, масок и защитных очков. Предлагаемые решения были разделены на индивидуальный уход за собой, защиту рабочей силы и долгосрочные профилактические меры.
Еще одним важным аспектом защиты нашей рабочей силы будет обучение медработников способам выявления кожных симптомов, основному уходу за кожей и поиску дальнейшего лечения при наличии показаний. Из-за плотного графика и большой рабочей нагрузки многие медработники склонны игнорировать ранние предупреждающие признаки, такие как легкая эритема, или пренебрегать ежедневными методами ухода за кожей. Это еще больше усугубляется нынешней атмосферой стресса и беспокойства из-за COVID-19, который может даже вызвать чувство депрессии или выгорания. Посредством таких мер, как регулярное обучение основам ухода за кожей, ранний доступ к специализированным клиникам с помощью телемедицины и разработка более подходящих средств индивидуальной защиты, можно значительно уменьшить проблемы, связанные с профессиональными дерматозами.


медицинские работники
профессиональные дерматозы
средства индивидуальной защиты
Daye M., Cihan F.G., Durduran Y. Evaluation of skin problems and dermatology life quality index in health care workers who use personal protection measures during COVID-19 pandemic. Dermatologic Therapy. 2020. Vol. 33.
No. 6. P. 143–146.
Mushtaq S., Terzi E., Recalcati S., Salas-Alanis J.C., Amin S., Faizi N. Cutaneous adverse effects due to personal protective mea-sures during COVID-19 pandemic: a study of 101 patients. Dermatolodgy. 2021. Vol. 60.
No 3. P. 327–331.
Greveling K., Kunkeler A.C. Hand eczema pandemic caused by severe acute respiratory syndrome coronavirus 2 hygiene measures: the set-up of a hand eczema helpline for hospital personnel. The Journal of the European Academy of Dermatology and Venereology. 2020. Vol. 34. No.10.
P. 556–557.
Aly H.M., Nemr N.A., Kishk R.M., Elsaid N. Stress, anxiety and depression among healthcare workers facing COVID-19 pandemic in Egypt: a cross-sectional online-based study. Public health. 2021. Vol. 11.
Атопический дерматит у взрослых. Симптомы, причины и лечение.
No. 4. P. 1–7.
Yildirim M., Cicek I., Sanli M.E. Coronavirus stress and COVID-19 burnout among healthcare staffs: the mediating role of optimism and social connectedness. Current Psycholodgy. 2021. P. 1–9.
WHO coronavirus (COVID-19) dashboard. World Health Organization. 2021. [Электронный ресурс]. URL: https://covid19.who.int (дата обращения: 24.02.2022).
Cook T.M. Personal protective equipment during the coronavirus disease (COVID) 2019 pandemic da narrative review. Anaesthesia. 2020. Vol. 75.
No. 7. P. 920–927.
Honda H., Iwata K. Personal protective equipment and improving compliance among healthcare workers in high- risk settings. Current Opinion Infectious Diseases. 2016. Vol. 29. No.
4. P. 400–406.
Tian Z., Stedman M., Whyte M., Anderson S.G., Thomson G., Heald A. Personal protective equipment (PPE) and infection among healthcare workersdwhat is the evidence? International Journal of Clinical Practice. 2020. Vol. 74.
No. 11. p. 1–5.
Araghi F., Tabary M., Gheisari M., Abdollahimajd F., Dadkhahfar S. Hand hygiene among health care workers during COVID-19 pandemic: challenges and recommendations. Dermatitis. 2020. Vol. 31.
No. 4. P. 233–237.
Di Altobrando A., La Placa M., Neri I., Piraccini B.M., Vincenzi C. Contact dermatitis due to masks and respirators during COVID-19 pandemic: what we should know and what we should do. Dermatology Therapy. 2020. Vol. 33.
No. 6. P. 1–6.
Long H., Zhao H., Chen A., Yao Z., Cheng B., Lu Q. Protecting medical staff from skin injury/disease caused by personal protective equipment during epidemic period of COVID-19: experience from China. Journal of the European Academy of Dermatology and Venereology. 2020. Vol. 34. No.
5. P. 919–921.
Lan J., Song Z., Miao X. Skin damage among health care workers managing coronavirus disease-2019. J Am Acad Dermatol. 2020. Vol. 82. No.
5. P. 1215–1216.
O’Neill H., Narang I., Buckley D.A. Occupational dermatoses during the COVID-19 pandemic: a multicentre audit in the UK and Ireland. British Journal of Dermatology. 2021. Vol.184.
No. 3. P. 575–577.
Pei S., Xue Y., Zhao S. Occupational skin conditions on the front line: a survey among 484 Chinese healthcare professionals caring for Covid-19 patients. Journal of the European Academy of Dermatology and Venereology. 2020. Vol. 34. No.
8. P. 354–357.
Yan Y., Chen H., Chen L. Consensus of Chinese experts on protection of skin and mucous membrane barrier for health- care workers fighting against coronavirus disease 2019. Dermatology Therapy. 2020. Vol. 33. No.
4. P. 1–6.
Arora P., Sardana K., Sinha S. Real-world assessment, relevance, and problems in use of personal protective equipment in clinical dermatology practice in a COVID referral tertiary hospital. Journal of Cosmetic Dermatology. 2020. Vol. 19. No. 12.
Р. 3189–3198.
Kantor J. Behavioral considerations and impact on personal protective equipment use: early lessons from the coronavirus (COVID-19) pandemic. Journal of the American Academy of Dermatology. 2020. Vol. 82. No.
5. P. 1087–1088.
Lee H.C., Goh C.L. Occupational dermatoses from personal protective equipment during the COVID-19 pandemic in the tropicsda review. Journal of the European Academy of Dermatology and Venereology. 2021. Vol. 35. No.
3. P. 589–596.
Singh M., Pawar M., Bothra A. Personal protective equipment induced facial dermatoses in healthcare workers managing Coronavirus disease 2019. Journal of the European Academy of Dermatology and Venereology. 2020. Vol. 34. No.
8. P. 378–380.
Matar S., Oules B., Sohier P. Cutaneous manifestations in SARS-CoV-2 infection (COVID-19): a French experience and a systematic review of the literature. Journal of the European Academy of Dermatology and Venereology. 2020. Vol. 34. No.
11. P. 686–689.
Narang I., Sardana K., Bajpai R., Garg V.K. Seasonal aggravation of acne in summers and the effect of temperature and humidity in a study in a tropical setting. Journal of Cosmetic Dermatology. 2019. Vol. 18. No.
4. p. 1098–1104.
Tan K.T., Greaves M.W. N95 acne. International Journal of Dermatology. 2019. Vol. 43. No.
7 P. 522–523.
Lin P., Zhu S., Huang Y. Adverse skin reactions among healthcare workers during the coronavirus disease 2019 outbreak: a survey in Wuhan and its surrounding regions. British Journal of Dermatology. 2020. Vol. 183. No.
1. P. 190–192.
Hu K., Fan J., Li X., Gou X., Li X., Zhou X. The adverse skin reactions of health care workers using personal protective equipment for COVID-19. Medicine. 2020. Vol. 99. No. 24.
P. 1–6.
Conforti C., Chello C., Giuffrida R., di Meo N., Zalaudek I., Dianzani C. An overview of treatment options for mild-to- moderate acne based on American Academy of Dermatology, European Academy of Dermatology and Venereology, and Italian Society of Dermatology and Venereology guidelines. Dermatology Therapy. 2020. Vol. 33.
No. 4. P. 1–5.
Jindal R., Pandhi D. Hand hygiene practices and risk and prevention of hand eczema during the COVID-19 pandemic. Indian Dermatology Online Journal. 2020. Vol. 11.
No. 4. P. 540–543.
Kendziora B., Guertler A., Stander L. Evaluation of hand hygiene and onset of hand eczema after the outbreak of SARS-CoV-2 in Munich. Eur J Dermatol. 2020. Vol. 30. No.
6. P. 668–673.
Diepgen T.L., Andersen K.E., Chosidow O. Guidelines for diagnosis, prevention and treatment of hand eczema. Journal der Deutschen Dermatologischen Gesellschaft. 2015. Vol. 13.
No. 1. P. 1–22.
Tan S.W., Oh C.C. Contact dermatitis from hand hygiene practices in the COVID-19 pandemic. Official journal of the Academy of Medicine Singapore. 2020. Vol. 49.
No. 9. P. 674–676.
В обзоре литературы приведены актуальные данные по профессиональным дерматозам у медицинских работников при COVID-19. COVID-19 захватил мир штурмом и резко повлиял на практику практически всех медицинских работников во всем мире.
Впервые он был объявлен Всемирной организацией здравоохранения 30 января 2020 г. чрезвычайной ситуацией в области общественного здравоохранения, имеющей международное значение, и с тех пор привел к более чем 240 млн зарегистрированных случаев и почти 4 млн смертей во всем мире [1]. Во многих странах медработникам приходилось приспосабливаться к постоянно меняющейся политике, в том числе к строгим правилам использования средств индивидуальной защиты (СИЗ).
Использование СИЗ, а именно: ношение перчаток, респираторов и защитных костюмов, а также более частая гигиена рук, необходимо, чтобы минимизировать риск передачи вируса через аэрозольный и контактный путь передачи [2, 3]. Хорошо известно, что использование СИЗ, особенно в течение длительного времени, может привести к профессиональным кожным заболеваниям [4, 5].
Исследования показали, что высокая заболеваемость дерматозов, связанных с СИЗ, таких как травмы лица и дерматиты рук, возникают во время продолжающейся пандемии COVID-19 [6, 7]. Эти кожные поражения могут серьезно подорвать психологическое состояние, работоспособность и качество жизни медработников; что может вызвать непреднамеренное нарушение использования СИЗ, в результате чего повышается риск передачи COVID-19 [8].
В связи с чем существует необходимость в поиске способов минимизировать вред от СИЗ и эффективно лечить приобретенные кожные заболевания. Мы должны напоминать нашим сотрудникам о необходимости заботиться об их благополучии, даже когда они служат другим.
Такую информацию можно распространять на виртуальных платформах, таких как веб-семинары, и впоследствии укреплять с помощью физических сигналов, таких как размещение емкостей с увлажняющими средствами в местах, где надеваются или снимаются СИЗ. Следовательно, существует острая необходимость в поиске способов осуществить профилактические мероприятия и эффективное лечение этих кожных заболеваний. Однако, насколько известно, на сегодняшний день проведено несколько систематических обзоров, в которых критически анализируются объединенные данные вышеупомянутых исследований. Наше исследование было направлено на то, чтобы раскрыть этот малоизученный вопрос посредством всестороннего систематического обзора формирования профессиональных дерматозов у медицинских работников, связанных с СИЗ, при работе с COVID-19. Мы проанализировали данные о случаях различных кожных поражений, связанных с более частым использованием СИЗ, и предложили решения, позволяющие свести к минимуму неблагоприятные кожные реакции, с которыми сталкиваются наши медработники во время этой продолжающейся пандемии.
Цель исследования – выявить основные формы проявления дерматозов у медицинских работников, определить факторы, влияющие на возникновение профессиональных дерматозов, вызванные средствами индивидуальной защиты в условиях продолжающейся пандемии новой коронавирусной инфекции COVID-19, сформировать способы, направленные на устранение профессиональных дерматозов у медицинских работников.
Материалы и методы исследования
В базах данных PubMed, OVID, EMBASE, MEDLINE и Google Scholar был проведен поиск соответствующих статей, написанных на английском языке и опубликованных за последние 5 лет. Были использованы ключевые слова: «медицинские работники», «высыпания», «кожа» и «профессиональные заболевания»; в сочетании со словами «COVID-19» и «SARS-CoV-2». Количество статей, включенных в наш окончательный анализ, определялось путем удаления дубликатов, статей без исходных данных или статей, не имеющих прямого отношения к медработникам, СИЗ или кожным заболеваниям. Отбор статей для включения в обзор осуществлялись авторами независимо. Были выбраны 30 статей на английском языке.
Результаты исследования и их обсуждение
С момента начала пандемии COVID-19 у медицинских работников стали возникать повреждения кожи, включая пролежни, контактный дерматит, зуд и крапивницу, вызванные длительным ношением СИЗ и участившейся обработкой. Несмотря на многочисленные обращения медработников, публикации в СМИ о травмах кожи, вызванных СИЗ (пролежни, травмы вследствие трения, контактный дерматит и нарушения, связанные с влажностью), научных публикаций о профилактике таких травм крайне мало.
Обзор доступной, преимущественно иностранной, литературы позволил сделать несколько важных выводов. Во-первых, высока распространенность профессиональных дерматозов, связанных с СИЗ, которая затрагивает медработников во всем мире. Наиболее частыми кожными заболеваниями являются ксероз, эритема, связанная с давлением, и контактный дерматит.
Чаще поражаются лицо и руки медработников. Дерматозы лица, связанные с СИЗ, включают повреждения кожи, связанные с давлением, и высыпания, связанные с маской. Влага накапливается под СИЗ, включая маски, и в сочетании с давлением вызывает более значительное повреждение кожи.
Основываясь на анализе литературных данных, можно предположить, что вызываемые маской акне и раздражающий контактный дерматит являются наиболее частыми дерматозами, связанными с ношением маски. Во время вспышки Тяжелого острого респираторного синдрома (ТОРС), SARS исследование, проведенное в одном из госпиталей Сингапура (n = 109), показало, что сотрудники, носившие респираторы, часто жаловались на акне (59,6 %), зуд на лице (51,4 %) и крапивницу (35,8 %) в результате ношения респиратора № 95.
Кроме того, медработники испытывали сухость кожи (73,4 %), зуд (56,3 %), крапивницу (37,5 %) в связи с длительным ношением перчаток. Во время пандемии COVID-19 проспективное поперечное исследование с участием 833 сотрудников медицинских учреждений в Таиланде, включая медицинских и немедицинских работников, показало, что 54 % из них сообщали о нежелательных кожных реакциях на хирургические и тканевые маски [9].
Травмы кожи, связанные с давлением, являются частым осложнением ношения очков и масок, особенно в течение длительного времени. Сначала они могут проявляться в виде эритемы и вмятин на коже. Если не принять надлежащих мер для защиты пораженных участков, они могут перейти в трещины, эрозии, волдыри или язвы [10].
Участки, которые особенно чувствительны к давлению, включают переносицу и щеки [11]. Следы от давления плотно прилегающих очков можно увидеть вокруг глаз, на щеках и переносице. Большинство медицинских работников предпочитают носить лицевые щитки (если такой выбор есть), но даже лицевые щитки оставляют линию давления на лбу. Многие носят и очки, и щитки.
В идеале, давление от маски или других СИЗ необходимо периодически снимать, по крайней мере каждые 4 часа. К сожалению, это не всегда возможно. Кроме того, мацерация кожи и ссадины на этих участках могут нарушить защитный барьер и привести к вторичной инфекции [12]. Другое часто встречающееся кожное проявление – акне, оно связано с маской.
Использование масок и очков приводит к чрезмерному скоплению пота и кожного жира на лице из-за повышенной температуры и влажности. Кроме того, трение и давление из-за повторяющегося ношения маски также могут привести к механической травме, что приведет к разрыву и закупорке сальных протоков.
В целом это может усугубить ранее существовавшие вульгарные угри и привести к развитию механических угревых высыпаний у лиц без предшествующего анамнеза [13]. Широко известно, что гигиена рук является важнейшей мерой для минимизации распространения бактерий и вирусов.
Частая гигиена рук также подвергает кожу трению и воздействию химических веществ, что может вызвать потерю влаги и привести к повреждению кожного барьера, что проявляется в ксеротических изменениях у значительной части медработников [14]. Это справедливо как для мытья рук с мылом и водой, так и для протирки рук на спиртовой основе [15].
Профессиональный контактный дерматит подразделяется на инфекционный контактный дерматит и аллергический контактный дерматит и может быть вызван материалами для перчаток (обычно резина), моющими средствами для рук или недостаточной сушкой рук перед тем, как надеть перчатки. Инфекционный контактный дерматит составляет почти 80 % случаев, с преобладающими симптомами жжения, покалывания и болезненности, тогда как аллергический контактный дерматит встречается реже и обычно проявляется в виде зуда [16]. Ведение инфекционного контактного дерматита включает выбор менее раздражающих средств гигиены рук и постоянное использование смягчающих средств, а лечением аллергического контактного дерматита является выявление и предотвращение контактного аллергена [17]. Частота возникновения контактного дерматита в значительной степени связана с продолжительностью и интенсивностью контакта с рассматриваемым агентом. Проблемы были условно разделены на три основные группы:
1. Индивидуальный уход за собой. Последовательное применение смягчающих кожу средств – часто упоминаемый и легко достижимый способ минимизировать повреждение кожи из-за ксероза, вызванного частой гигиеной рук [18].
Действительно, было показано, что смягчающие вещества имеют решающее значение для восстановления повреждений кожного барьера и не снижают эффективность мытья рук или средств для растирания рук на спиртовой основе [19]. Как для герметичных, так и для негерметичных СИЗ, после умывания лица рекомендуется увлажнять кожу по крайней мере один раз в день.
Хорошими вариантами являются кремы, содержащие акрилатные полимеры или диметикон, благодаря тому, что их эффект сохраняется дольше. Не рекомендуются мази, в том числе цинксодержащие. В тяжелых случаях местные, а иногда системные глюкокортикостероиды могут дать хороший противовоспалительный и десенсибилизирующий эффект.
Правильная подгонка маски и СИЗ – еще один ключевой способ минимизировать повреждение кожи, в частности травмы, связанные с давлением, при сохранении адекватной защиты от передачи вирусов. Во многих исследованиях упоминались травмы лица, вызванные давлением из-за использования слишком плотно прилегающих масок или очков [20]. Халаты также не должны быть слишком ограничивающими, чтобы не вызывать травм, связанных с трением во время движения. Кроме того, такие способы, как надевание двойной одежды или двойных перчаток, могут еще больше задерживать влагу и, следовательно, увеличивать воздействие тепла и пота на кожу, вызывая повреждение эпидермиса и обострение дерматита [21, 22].
2. Защита медицинских кадров. Уменьшение продолжительности пребывания в СИЗ и обеспечение достаточного отдыха кожи имеют решающее значение для снижения частоты профессиональных дерматозов. Связь между продолжительностью рабочего дня в СИЗ и кожными побочными реакциями была продемонстрирована во многих исследованиях [23, 24]. Обнаружено, что у медработников, носящих маски и очки более 6 ч, значительно увеличилась распространенность повреждений кожи на щеках и переносице, по сравнению с их коллегами, которые использовали это оборудование менее 6 ч.
3. Долгосрочная профилактика. Один из способов минимизировать частоту профессиональных дерматозов в долгосрочной перспективе – это улучшить конструкцию и функциональность наших текущих СИЗ. Телемедицина – это быстро развивающаяся область, которая может помочь в проведении своевременных консультаций по профессиональным кожным заболеваниям [25–27].
Преимущества телемедицины в этом отношении двояки. Во-первых, медработникам, ограниченным во времени, может быть удобнее обращаться за такими консультациями, чем посещать клинику. Во-вторых, в эпоху пандемии, социального дистанцирования и сведения к минимуму физического контакта это будет долгожданным способом обращения за медицинской помощью.
В условиях пандемии вирусных инфекций, когда число зараженных людей и территории распространения растут с неконтролируемой скоростью, решающую роль играет быстрое реагирование медицинских работников. В случаях, когда единственным выходом является жесткая самоизоляция, телемедицина остается единственным доступным инструментом здравоохранения. Как показала пандемия COVID-19, отправившая на вынужденную самоизоляцию миллионы жителей по всему миру, системы телемедицины с возможностью видеосвязи стали незаменимым атрибутом удаленного приема, ведения и лечения больных. Исследования показали, что в отдельных дисциплинах и группах пациентов телемедицина не снижает качества консультаций и может даже сократить время ожидания при одновременном повышении степени удовлетворенности пациентов [28–30].
Заключение
В процессе анализа литературных данных предлагаемые превентивные решения были подразделены на три категории. Первая – это меры по уходу за собой, которые медработники могут принять во внимание для своей защиты и комфорта.
Поэтому рекомендуется медицинским учреждениям рассмотреть возможность предоставления смягчающих кожу средств медработникам, особенно тем, кто сталкивается с продолжительным рабочим днем в СИЗ. В связи с вышеупомянутыми повреждениями, наложение марлевой или гидроколлоидной повязки на зоны давления перед надеванием масок может помочь облегчить симптомы.
Постоянное контактное давление и трение из-за СИЗ, таких как маски и очки, могут вызвать или усугубить ранее существовавшие обыкновенные угри. Медработники должны регулярно делать перерывы в использовании масок и очков, чтобы минимизировать трение и давление на кожу лица.
Каждые 4 часа рекомендуется снимать СИЗ для восстановления кровоснабжения участков кожи, испытывающих давление. Медицинским работникам, у которых комедогенные угри развиваются из-за СИЗ, могут быть назначены местные ретиноиды.
Медицинским работникам с папулопустулезными угрями из-за СИЗ может быть назначена комбинация местной терапии, включая ретиноиды, перекись бензоила и местную терапию антибиотиками, с последующей системной комбинацией антибиотиков в качестве лечения второй линии. Для медработников с узловатыми прыщами средней степени тяжести из-за СИЗ могут быть назначены пероральные ретиноиды, если вышеупомянутая комбинированная терапия не принесла результата. Необходимы систематические процедуры обработки рук с обязательным последующим использованием увлажняющего крема или кожного протектора. Увлажняющие средства необходимо наносить на поверхности длительного контакта с СИЗ (уши, лоб, нос, скулы). Регулярно увлажняются руки, перед надеванием СИЗ они должны быть сухими.
Вторая – это рекомендации на уровне организации, направленные на повышение работоспособности в рамках охраны труда медицинских работников. Предлагается по возможности ограничить сменную работу с использованием СИЗ до 6 ч и меньше и предоставить медработникам возможность перерывов в удаленных и хорошо вентилируемых помещениях, где они могут снять свои СИЗ и отдохнуть.
Наконец, третья категория включает более долгосрочные меры, которые могут потребовать дополнительных исследований или логистического планирования, прежде чем они будут реализованы на практике. Известно, что дискомфорт, вызванный неподходящими СИЗ, вызывает непреднамеренное нарушение СИЗ, подвергая медицинских работников повышенному риску контакта с патогенами. Чтобы бороться с этим, можно проанализировать показатели здоровья медицинских работников и разработать более подходящие индивидуальные и удобные СИЗ. К ним относятся использование менее аллергенных материалов, таких как хлопок или пластик, для изготовления перчаток, адаптация дизайна масок для лучшего соответствия структурам лица в определенных группах населения и объединение увлажняющих кремов с очищающими средствами для рук в единую формулу.
Пандемия коронавирусной инфекции выявила новые признаки профессиональных заболеваний медицинских работников, работающих с ковидными пациентами в «красных зонах». Данный вопрос требует дополнительного детального изучения и принятия управленческих мер по сохранению и укреплению здоровья медицинских работников.
ПРОФЕССИОНАЛЬНЫЕ ЗАБОЛЕВАНИЯ КОЖИ У МЕДИЦИНСКИХ РАБОТНИКОВ
Приведены данные о профессиональной заболеваемости кожи у медицинских работников. В первую очередь речь идет об аллергическом дерматите и кандидозе. Отражена клиническая картина этих заболеваний, приводятся меры профилактики профессиональных заболеваний кожи у медицинских работников.
Ключевые слова:
дерматология
аллергические дерматозы
медицинские работники
Для цитирования
Карпенко И.В. ПРОФЕССИОНАЛЬНЫЕ ЗАБОЛЕВАНИЯ КОЖИ У МЕДИЦИНСКИХ РАБОТНИКОВ . Медицинская сестра, 2015; (2): 38-39
Причины профессиональных дерматозов
Триггеры профпатологии известны и делятся на три вида: химические (92%), физико-механические (2%), инфекционно-паразитарные (6%). По характеру контакта с дермой химические вещества разделяют на раздражающие, фотопровоцирующие и аллергизирующие.
Раздражающие включают в себя концентрированные соединения типа щелочей, кислот и солей, а также более слабые по своему действию растворители, мазут и технические масла. К разряду фотопровокаторов относятся продукты нефтепереработки и медикаменты. Сенсибилизирующие средства могут быть контактными и неконтактными. Физико-механическими провоцирующими факторами являются тепло, холод, лучи и ток. Микроорганизмы составляют инфекционно-паразитарную группу.
Механизм развития профпатологии зависит не только от действия триггера, но и от состояния организма пациента. Экзогенные факторы, способные соединяться с белками дермы, внедрившись в мембрану клетки путём трансдермальной абсорбции, образуют депо аллергена. В ответ на это в коже возникает реакция антиген-антитело замедленного типа.
Активируется часть Т-лимфоцитов, запускающих пролиферативные процессы в лимфоидных клетках. Параллельно начинается активная выработка медиаторов и простагландинов. К процессу присоединяются Т-супрессоры и Т-хелперы. На молекулярном уровне нарушается организация клеток, задействованных в развитии аллергического процесса, что визуально проявляется гиперемией, отёком, сыпью, шелушением и мокнутием кожи с присоединением кокковой инфекции.
Проникновение патологического антигена через пищеварительный тракт или дыхательные пути приводит к возникновению аллергии немедленного типа. Развитие патологического процесса усугубляют эндогенные факторы: состояние пищеварительного тракта, гормональные нарушения, стрессы, локальная инфекция, нарушения состояния кожных покровов. В зависимости от агрессивности, количества патогенного начала и длительности его действия на кожу или слизистые возникает тот или иной профдерматоз.
Классификация профессиональных дерматозов
Современные дерматологи ориентируются на этиологическую классификацию профдерматозов, выделяя три группы:
- Заболевания кожи, возникшие в результате производственного контакта пациента с химикалиями: эпидермозы, дерматиты, фолликулиты, токсикодермии, экзематозные проявления, меланодермия, васкулиты, витилиго, лишаи, порфирия, онихии, паронихии, уртикарные сыпи, ожоги, отёк Квинке, фотодерматозы, дерматокониозы.
- Заболевания кожи, развившиеся в результате производственного контакта пациента с физико-механическими факторами: температурные, лучевые, механические воспаления кожи, ознобления, мозоли, электротравма.
- Заболевания кожи, возникшие в результате производственного контакта пациента с микроорганизмами: эризипелоид, туберкулёз, сифилитическая инфекция, дерматозоонозы, сибирская язва, поражение кожных покровов у доярок, кандидоз.
Ирритантный контактный дерматит – наиболее распространенное профессиональное заболевание кожи медицинских работников
Медицинские работники находятся в группе высокого риска профессиональных заболеваний кожи. При этом, одним из наиболее часто встречающихся у них заболеваний кожи является ирритантный контактный дерматит, вследствие частого мытья рук, применения антисептических, в том числе алкогольсодержащих средств.
При проведении среди медработников медицинского отделения Университета Луисвиля, Кентуки, США ретроспективного исследования с января 2011 по июль 2012, у 69 (4%) из них был диагностирован дерматит кистей. Большинство больных составили женщины, работающие в различных клинических областях.
Примерно у 98% (68) имелся раздражительный контактный дерматит. При проведении патч-тестов у 42% больных медицинских работников были выявлены положительные реакции преимущественно на никель. Второй по частоте была непереносимость формальдегида. Сопутствующая атопия была обнаружена в менее чем половине случаев.
Malik M, English J. Irritant hand dermatitis in health care workers. Occup Med (Lond). 2015 Jun 12. Epub ahead of print.
- КЛЮЧЕВЫЕ СЛОВА: контактный дерматит, профессиональные заболевания
Контактный дерматит у медработников
Медицинские работники должны часто мыть руки, причём редко когда можно обойтись обычным мылом — во многих ситуациях необходимо использовать дезинфицирующие средства. И вода, и эти вещества повреждают кожу.
Если вы моете руки больше 20 раз в день, риск развития контактного дерматита значительно повышается.
Выгорание и депрессия
Тяжёлые условия труда нередко приводят медицинских работников к выгоранию и депрессии. Когда человек теряет смысл своей деятельности, не чувствует, что может что-то поменять, когда ничто не радует при выполнении своих профессиональных обязанностей — это и есть выгорание. Особенно сильно этому способствует бюрократия, необходимость заполнять множество зачастую бессмысленных бумаг. Из-за выгорания и депрессии медицинские работники раньше уходят на пенсию или меняют профессию.
Выгорание — большая проблема, которую можно попытаться предупредить. Для этого есть несколько простых советов:
- Не нужно накапливать усталость и пренебрегать возможностью уйти в отпуск. Старайтесь также регулярно находить время на активный отдых на выходных.
- Если вы выполняете больше работы, чем вам хотелось бы, постарайтесь сократить рабочие часы. Скорее всего вы потеряете в зарплате, но вы останетесь в профессии.
- Сосредоточьтесь на том, что приносит вам удовольствие на работе и за её пределами, не забывайте также о физических нагрузках и развлечениях.
- Делитесь с близкими своими переживаниями.
- Смиритесь с тем, что некоторые вещи на работе вы не можете контролировать.
- Прислушивайтесь к себе, регулярно оценивайте своё эмоциональное состояние, обращайте внимание на то, стали ли вы больше пить, раздражаться и скандалить, плакать, появились ли проблемы со сном.
Если есть какие-то настораживающие признаки, если работа стала приносить вам только отрицательные эмоции, обратитесь к психологу или психотерапевту. Не нужно этого стесняться, не нужно игнорировать признаки выгорания: оно может довести до депрессии, выход из которой скорее всего будет долгим и трудным.
Роль энтеросорбции
Важной составляющей в системе профилактики и комплексного лечения профессиональных аллергодерматозов является энтеросорбция. При приеме сорбентов наблюдается усиление клеточного и гуморального иммунитета, увеличивается количество Т-лимфоцитов, снижается уровень эозинофилов и циркулирующих иммунных комплексов, что находит отражение и в выраженности симптомов: ослабевает зуд, уменьшается гиперемия, у астматиков снижается частота и тяжесть приступов бронхиальной астмы. Очень важно, что прием сорбентов позволяет существенно уменьшить дозу гормональных препаратов или даже вовсе отменить их. [8]
В СССР вопросам охраны труда уделялось серьезное внимание. Был выпущен список «вредных производств», работники которых имели право на дополнительные льготы: сокращенный рабочий день, дополнительные отпуска, специальное лечебно-профилактическое питание, включавшее «молоко за вредность».
Молоко рекомендовали в качестве «универсального» сорбента и нутриента, многие врачи его получают и по сей день. Однако уже в первой половине 20 века было признано неоднозначное действие молока в качестве сорбента. Например, в одних случаях отсутствовал антитоксический эффект [9], а в других отравление еще больше усугублялось. [10] Действительно эффективным сорбентом стал пектин. Его выдают сотрудникам, занятым на работах с вредными условиями труда, что регламентировано Приказом МЗ РФ от 16.02.2009 № 45н. Эффективность пектина была подробно исследована во время ликвидации последствий аварии на Чернобыльской АЭС. [11-14]
Применение энтеросорбента и пребиотика при аллергических реакциях
Медицинские работники не относятся к числу специалистов, которые получают пектин. И напрасно! На фоне увеличения частоты применения антисептиков пектин мог бы предупредить возникновение и развитие аллергических дерматитов. С этой точки зрения заслуживает внимания энтеросорбент «Жидкий уголь» (производитель «АКВИОН», РФ).
Препарат представляет собой комплекс пектина и инулина природного происхождения. Пектин выводит вредные вещества, в том числе аллергены. Иинулин является одним из наиболее изученных пребиотиков. Он утилизируется бифидо– и лактобактериями, способствуя их росту и нормализации микрофлоры. «Жидкий уголь» также содержит гепатопротектор янтарную кислоту и антиоксидант таурин.
В формировании реакций аллергического типа важную роль играют нарушения в работе отдельных органов и целых систем. Изменения микробиоценоза, ферментопатии, H.pylori. В результате происходит нарушение как проницаемости, так и барьерной функции слизистой ЖКТ, что приводит к снижению неспецифической защиты, нарушается синтез секреторного IgA, гистамин, кинины, провоспалительные цитокины накапливаются в организме. Создаются условия для усиленного всасывания аллергенов в слизистой оболочке, что уже становится значительным фактором сенсибилизации и реализации аллергического воспаления в коже. [8] Соответственно, восстановление функционального состояния ЖКТ и скорейшее выведение аллергена из организма – это два метода профилактики аллергической реакции, и реализовывать их можно одновременно.
Эффективность такого подхода была продемонстрирована в клинических исследованиях на примере включения препарата «Жидкий уголь» в состав комплексной терапии атопического дерматита. При приеме комплекса пектина и инулина симптомы аллергических реакций устранялись быстрее (до 41%), тяжесть снижалась в 2,2 раза, зуд — в 3,7 раза, имело место значительное сокращение сроков купирования аллергического процесса. [15,16] По данным проведенных клинических исследований, «Жидкий уголь» не вызывает побочных эффектов, в том числе запоров, не травмирует слизистые ЖКТ – он безопасен, как для взрослых, так и для детей.
Важным практическим применением результатов исследования является возможность использования препаратов «Жидкий уголь» с целью профилактики.
Основное направление профилактики профессиональных аллергических заболеваний — гигиеническое нормирование аллергенов в воздухе рабочей зоны и снижение степени загрязнения ими кожных покровов. В настоящих условиях повышенному риску сенсибилизации к антисептикам и дезсредствам подвержен каждый медицинский работник. Важно помнить, что в своей практике, независимо от специализации, медработникам также придется столкнуться с явлениями аллергодерматозов на дезинфицирующие средства и у пациентов.
Для профилактики и в составе комплексного лечения целесообразно использовать средства с подтвержденной безопасностью и эффективностью – такие, как комплекс с пектином и инулином «Жидкий уголь». Эффективность предупреждения профессиональных аллергических заболеваний будет зависеть от комплекса мероприятий, включающих санитарно-гигиенические, лечебно-профилактические элементы и санитарно-просветительскую работу.
- https://tass.ru/ekonomika/8351561
- Pac N. V., Isaeva E. A., Ciulya R. O. Sovremennye dezinficiruyushchie sredstva, ispol’zuemye v lechebno-profilakticheskih uchrezhdeniyah goroda Grodno i riski dlya zdorov’ya medicinskih rabotnikov, kontaktiruyushchih s nimi // Zdorov’e cheloveka, teoriya i metodika fizicheskoj kul’tury i sporta. – 2019. – №2 (13).
- Bel’skaya E., Markova A., Rybina T., Sychik S., Fedorovich S. Vliyanie antisepticheskih sredstv na organizm medrabotnikov // V mire nauki. – 2008. – № 9(67).
- Roslaya N. A., Plotko E. G., Lebedeva A. V. Vliyanie faktorov professional’nogo riska na sostoyanie zdorov’ya medicinskih rabotnikov Sverdlovskoj oblasti // Vestnik RGMU. – 2013. – № 5–6. – S. 129–132.Dumas O., Varraso R., Boggs K. M., et al. Association of Occupational Exposure to Disinfectants With Incidence of Chronic Obstructive Pulmonary Disease Among US Female Nurses. JAMA Netw Open. 2019; 2(10):e1913563.
- Barbaud, An Jean Louis, Delrous Avenel-Audran, Martine Dehlemmes, A. Géraut, C. Coz, C. Nassif, Aude Raison-Peyron, N.. (2005). Allergie de contact aux antiseptiques: 75 cas analysés par le réseau Revidal de dermato-allergovigilance. Annales de Dermatologie et de Vénéréologie. 132. 962-965. 10.1016/S0151-9638(05)79557-0.
- Kosarev V. V., Babanov S. A. Professional’nye zabolevaniya medicinskih rabotnikov: monografiya. – Samara: YUOO «Ofort»; 2009.Edwards A. Mechanisms of allergic disease. In: The Year in Allergy 2003. S. Holgate, S. Arshad, editors. Oxford; 2003.
- Lejtes R. G., Marcinkovskij B. I. i Hocyanov L. K. Gigiena truda i promyshlennaya sanitariya. —M.: Medgiz, 1954. — S. 161.
- Lazarev N. V. Problema primeneniya «nejtralizuyushchih» veshchestv v profilaktike proizvodstvennyh otravlenij: [rus.] // Gigiena truda i tekhnika bezopasnosti. — Profizdat, 1934. — № 5. — S. 33-36.Nesterenko V. B., Nesterenko A. V., Babenko V. I. Reducing the 137Cs-load in the organism of «Chernobyl» children with applepectin. Swiss Med Wkly. 2004; 134 (1–2): 24–27.
- Zhao Z. Y., Liang L., Fan X., Yu Z. et al. The role of modified citrus pectin as an effective chelator of lead in children hospitalized with toxic lead levels. Altern Ther Health Med. 2008; 14 (4): 34–38.
- Eliaz I., Hotchkiss A. T., Fishman M. L., Rode D. The effect of modified citrus pectin on urinary excretion of toxic elements. Phytother Res. 2006; 20 (10): 859–864.
- Hill P., Schlager M., Vogel V., Hille R. et al. Studies on the current 137Cs body burden of children in Belarus-can the dose be further reduced? Radiat Prot Dosimetry. 2007; 125 (1–4): 523–526.
- Danilova E. I., Trusova O. YU., Roshchupkin A. N., Veterkova Z. A., Golovachyova E. I., Ignatova T. N. Effektivnost’ enterosorbenta na osnove pektina, inulina i ekstrakta fenhelya v kompleksnoj terapii detej s atopicheskim dermatitom: prospektivnoe issledovanie po tipu «sluchaj-kontrol’». Voprosy sovremennoj pediatrii. 2016; 15 (3): 268–272.
- Flaks G.A., Saverskaya E.N., Koreneva E.A. i dr. Effektivnost’ primeneniya enterosorbenta Kompleks s pektinom ZHidkij ugol’® v kompleksnoj terapii atopicheskogo dermatita u vzroslyh. Rezul’taty prospektivnogo randomizirovannogo klinicheskogo issledovaniya. Dermatologiya (Pril. k zhurn. Consilium Medicum). 2019; 3:32–37.
Диагностика дерматита
Для диагностики заболевания нужно обратиться к дерматологу, может также возникнуть потребность в помощи аллерголога. Сначала врач собирает анамнез, проводит осмотр. В некоторых случаях поставить диагноз и назначить лечение можно уже на данном этапе. Если же информации недостаточно, назначаются следующие диагностические процедуры:
- Общие анализы крови и мочи.
- Анализ крови на аллергены.
- Иммунологическое исследование.
- Серологический анализ.
- Гистологическое исследование.
- Аллергологические пробы.
Лечение дерматита
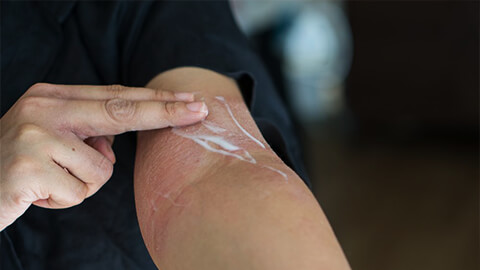
Лечение любой разновидности дерматита начинается с выявления и устранения раздражителя, так как в противном случае терапия будет иметь мало смысла: приступы заболевания будут повторяться. Если полностью ликвидировать провоцирующий фактор невозможно, то контакты с ним сводят к минимуму.
Для снятия острых проявлений и облегчения состояния назначают местные препараты (мази, гели или кремы):
- Противовоспалительные.
- Увлажняющие, питающие.
- Противозудные.
- Антисептические.
- Противоотечные.
- Эпителизирующие.
- Ранозаживляющие.
А качестве местных средств также используются присыпки и аппликации. В некоторых сложных случаях могут понадобиться гормоносодержащие средства.
Также комплексная терапия включает в себя:
- Прием сорбентов (особенно при токсидермиях) – для детоксикации организма и повышения эффективности лечения.
- Применение специальных косметических средств, не раздражающих кожу.
- Антигистаминные препараты (при наличии аллергии).
- Седативные средства (если кожная реакция была спровоцирована стрессом).
- Диету.
Диета при дерматите преследует 2 основных цели:
- Ускорение регенерации кожных покровов.
- Исключение потенциальных раздражителей.
Необходимо отказаться от следующих видов пищи:
- Сладостей и сдобной выпечки.
- Жареных, острых, копченых, маринованных, соленых продуктов.
- Фаст-фуда.
- Сои.
- Яиц.
- Шоколада и кофе.
- Меда.
- Орехов.
- Красных ягод.
- Цитрусовых.
- Грибов.
- Свеклы.
- Моркови.
- Помидоров.
С осторожностью, в ограниченных количествах употреблять:
- Крахмалистые овощи (картофель, кукурузу).
- Персики и абрикосы.
- Гречку.
- Баранину.
- Зеленый перец.
Основой рациона должны стать:
Также в список разрешенных продуктов входит морская капуста, если вы ее любите, то можно себя не ограничивать. Пить рекомендуется натуральный чай, свежевыжатые фруктовые и овощные соки (в умеренных количествах), морсы, много чистой воды.
Пациентов с тяжелыми формами дерматита желательно госпитализировать. Назначают кортикостероиды местно и перорально, лечебные аппликации. Также осуществляют вскрытие волдырей в стерильных условиях.




